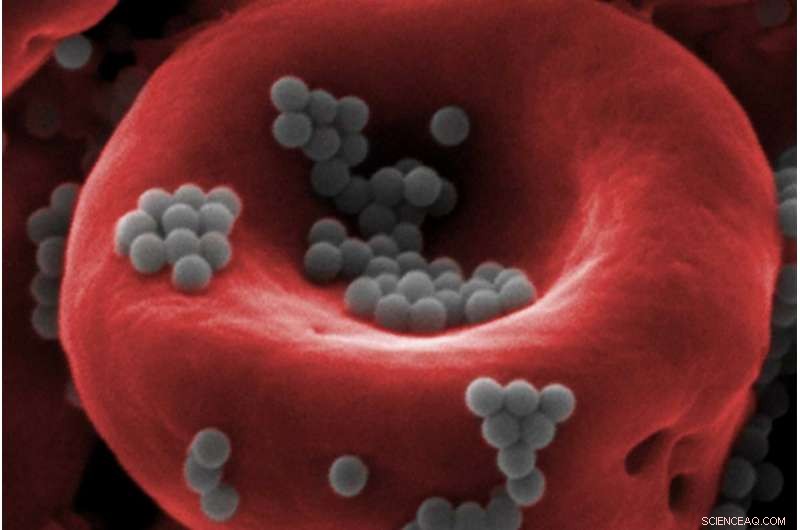
Les nanoparticules (grises) attachées à un globule rouge sont capables d'échapper à la détection par le foie et la rate du corps, ouvrant la voie à plus d'efficacité, délivrance de médicaments moins toxiques. Crédit :Institut Wyss de l'Université Harvard
Chaque année, plus de 18 millions de personnes dans le monde sont informées, "Vous avez un cancer." Aux Etats-Unis., près de la moitié des hommes et plus d'un tiers des femmes développeront un cancer au cours de leur vie, et 600, Plus de 000 personnes en meurent chaque année. Malgré les milliards de dollars et les innombrables nouveaux traitements qui lui ont été lancés depuis que le président Richard M. Nixon a déclaré la « guerre » à la maladie en 1971, le cancer refuse d'être vaincu.
Pourquoi reste-t-il un ennemi aussi redoutable ? Après tout, on sait depuis l'époque de Nixon que des dommages génétiques non réparés peuvent entraîner une croissance incontrôlable des cellules, qui est considérée comme la cause première du cancer. Mais cette compréhension n'a pas ouvert la voie à un traitement évident. La recherche sur la biologie du cancer a révélé qu'il s'agissait de l'une des maladies humaines les plus complexes et les plus insidieuses pour diverses raisons.
D'abord, le cancer peut être causé par un certain nombre de facteurs, des infections virales à l'exposition à des produits chimiques cancérigènes en passant par la simple malchance génétique. Le cancer du poumon d'un patient peut être causé par une constellation de mutations totalement différente de celle d'un autre, et un médicament qui cible un certain profil mutationnel ne profite qu'à un sous-ensemble de patients. Par ailleurs, les cellules cancéreuses développent souvent spontanément de nouvelles mutations, limiter l'efficacité des médicaments génétiquement ciblés.
Seconde, le cancer est causé par un dysfonctionnement des propres cellules du corps, il est donc difficile de concevoir des médicaments qui ciblent uniquement les cellules cancéreuses tout en épargnant les cellules saines.
Troisième, tandis que les mutations génétiques peuvent entraîner la formation de cancers, les cancers peuvent cesser de croître et rester dormants pendant des années, suggérant qu'il y a plus de facteurs en jeu que la mutation génique seule.
Et enfin, le cancer a un certain nombre de "trucs" différents qui lui permettent de se cacher du système immunitaire hautement vigilant du corps, le laisser grandir sans être détecté et sans contrôle jusqu'à ce que, souvent, c'est trop tard.
Les régimes de traitement du cancer au cours des 19e et 20e siècles étaient largement limités à un triumvirat agressif de chirurgie, radiation, et chimiothérapie, qui entraînent tous des effets secondaires traumatisants et peuvent amener les patients au bord de la mort au nom de leur sauver la vie. Alors que notre connaissance de la maladie s'est de plus en plus nuancée au fil des décennies, un changement de paradigme s'est produit sur le terrain, centré sur la reconnaissance que s'attaquer à une maladie complexe avec des outils contondants n'est pas l'approche la plus efficace. Une vague de nouvelles stratégies thérapeutiques, y compris l'immunothérapie, nanotechnologie, et la médecine personnalisée—donne de l'espoir aux patients pour lesquels les traitements traditionnels ont échoué et offre le potentiel de guérisons durables.
Scientifiques du Wyss Institute for Biologically Inspired Engineering avec une expertise dans des domaines allant de la biologie cellulaire moléculaire et de l'immunologie à la science des matériaux, ingénieur chimiste, mécanobiologie, et l'origami ADN sont à l'avant-garde de plusieurs de ces nouvelles approches. Leurs recherches, unis par le principe commun d'imiter la nature, a le potentiel d'améliorer les traitements existants, en créer de nouveaux, et même empêcher le cancer de commencer en premier lieu.
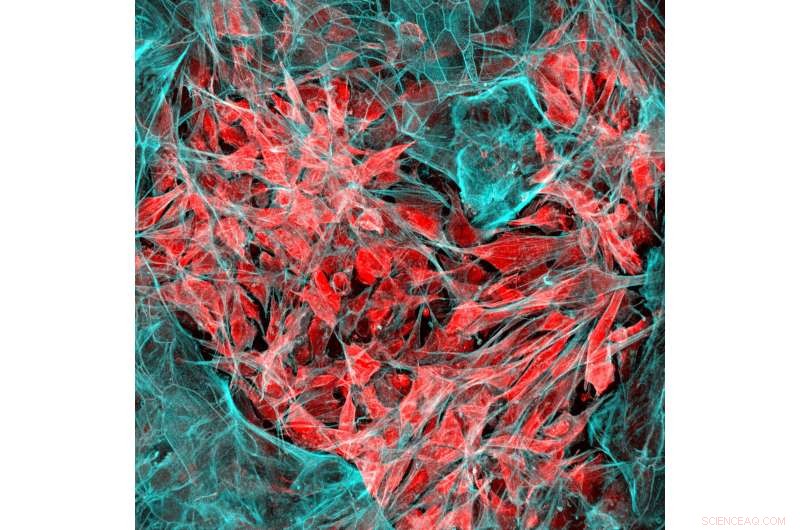
Cellules cancéreuses du poumon (rouge) envahissant le tissu pulmonaire humain (bleu). Crédit :Institut Wyss de l'Université Harvard
Une meilleure administration de médicament est dans notre sang
La chimiothérapie est l'épine dorsale du traitement du cancer depuis un demi-siècle, car il infuse des médicaments dans la circulation sanguine pour tuer les cellules cancéreuses à division rapide dans tout le corps. Cependant, puisque la chimiothérapie cible systématiquement toutes les cellules à croissance rapide, il peut également endommager les intestins, moelle, peau, Cheveu, et d'autres parties du corps, et dans certains cas, il doit être administré à une dose si élevée qu'elle tue presque le patient au cours du traitement. Les efforts visant à rendre les médicaments de chimiothérapie moins toxiques ont inclus leur encapsulation dans des nanoparticules qui ne les libèrent que lorsqu'elles atteignent leur emplacement prévu, mais moins de 1 % des médicaments encapsulés dans des nanoparticules atteignent réellement leurs cibles, car le foie et la rate humains les filtrent agressivement hors du sang.
Samir Mitragótri, membre principal du corps professoral du Wyss Institute, a décidé d'appliquer le génie chimique au problème de garder les médicaments dans le sang assez longtemps pour faire leur travail. La première chose à laquelle il a été confronté était que les globules rouges et blancs circulent dans le sang plusieurs fois par jour, échappant apparemment à la détection et à la destruction par le foie et la rate.
"Je pensais, « Si ces cellules ne sont pas naturellement éliminées de la circulation sanguine, peut-être que nous pouvons les utiliser pour aider les nanoparticules à rester là aussi, plutôt que de créer un déguisement nouveau et coûteux pour protéger les nanoparticules, '" dit Mitragótri, le professeur Hiller de bio-ingénierie et le professeur Hansjörg Wyss d'ingénierie biologiquement inspiré à la Harvard John A. Paulson School of Engineering and Applied Sciences (SEAS).
Le laboratoire de Mitragotri a découvert que les nanoparticules attachées aux globules rouges sont en effet ignorées par le foie et la rate chez la souris, et les nanoparticules sont cisaillées et déposées dans les tissus lorsque les cellules sanguines sont particulièrement serrées à travers les minuscules capillaires qui acheminent le sang vers les organes. En injectant des nanoparticules liées aux cellules sanguines dans un vaisseau sanguin directement en amont de poumons humains entiers, les chercheurs ont réussi à accumuler 41 % d'entre eux dans le tissu pulmonaire, bien au-dessus des 1 % habituels.
"Simplement en changeant dans quel vaisseau sanguin nous injectons les nanoparticules, nous pouvons délivrer une dose beaucoup plus élevée d'un médicament à l'organe auquel il est destiné, et comptez sur le mécanisme de compensation naturel du corps pour vous débarrasser de toutes les particules qui n'atteignent pas la cible. Nous pouvons même obtenir des nanoparticules pour cibler le cerveau, " a déclaré Mitragótri.
Malgré sa mauvaise réputation, la chimiothérapie est peu susceptible d'aller n'importe où bientôt, car la recherche a montré que les nouvelles thérapies fonctionnent mieux lorsqu'elles sont administrées en association avec la chimiothérapie. Mais des technologies telles que les nanoparticules liées aux cellules sanguines pourraient aider à réduire la dose qui doit être administrée et augmenter l'efficacité de la chimiothérapie, améliorer la qualité de vie des patients atteints de cancer dans le monde.
Mitragotri a également réussi à appliquer cette stratégie de « sac à dos » à nanoparticules aux globules blancs appelés monocytes, qui se différencient en cellules immunitaires appelées macrophages qui combattent des maladies dont le cancer. Non seulement les monocytes sont-ils capables d'emporter avec eux leurs charges de nanoparticules de médicaments lorsqu'ils s'infiltrent dans les tissus (ce qui pourrait aider à administrer des médicaments aux tumeurs profondément à l'intérieur des organes), mais les nanoparticules pourraient un jour être utilisées pour contrôler les monocytes eux-mêmes.

Le vaccin contre le cancer du Wyss Institute imite les ganglions lymphatiques du corps en présentant des antigènes de la tumeur d'un patient aux cellules dendritiques, qui peut alors initier une réponse immunitaire contre le cancer. Crédit :Institut Wyss de l'Université Harvard
"L'une des choses sournoises que les tumeurs peuvent faire est de désactiver les macrophages de la même manière qu'elles désactivent les autres cellules immunitaires, de telle sorte que jusqu'à la moitié d'une tumeur peut être constituée de macrophages dormants, " a expliqué Mitragotri. " Si nous pouvons délivrer un signal chimique aux monocytes via un sac à dos de nanoparticules qui les maintient dans l'état " activé " après qu'ils se soient différenciés en macrophages, ils pourraient être beaucoup plus efficaces pour attaquer une tumeur plutôt que d'en faire partie."
Créer un espace sûr pour les cellules immunitaires
En explorant comment le contrôle des cellules immunitaires pourrait aider à tuer le cancer, Mitragotri plonge ses orteils dans le mouvement d'immuno-oncologie en plein essor, ce qui explique qu'il vaut mieux modifier le système immunitaire d'un patient (qui est déjà conçu pour traquer et tuer les cellules défaillantes) afin qu'il puisse surmonter les tactiques d'évasion du cancer que d'essayer de concevoir un nouveau médicament pour chaque type de cancer connu. La FDA a approuvé un certain nombre d'approches d'immunothérapie ces dernières années, y compris les médicaments « inhibiteurs de points de contrôle » qui freinent les cellules immunitaires inactivées par les cellules cancéreuses, et les thérapies par lymphocytes T, qui impliquent l'élimination des cellules T d'un patient, les ingénierie pour attaquer le cancer, en les multipliant, et les réinjecter dans le corps.
Une nouvelle tactique, vaccins contre le cancer, tente de modifier le système immunitaire d'un patient de l'intérieur afin qu'il n'attaque pas seulement les tumeurs existantes, mais crée également une "mémoire" immunitaire pour détruire les futures croissances cancéreuses. Cependant, concevoir ce processus pour qu'il se déroule complètement dans le corps s'est avéré être un défi. Le seul vaccin contre le cancer que la FDA a approuvé jusqu'à présent était Provenge, en 2010. Ce fut un échec commercial en raison de ses 93 $, 000 étiquette de prix et compliqué, processus de traitement de plusieurs jours qui a nécessité de multiples perfusions.
Mais une personne a été captivée plutôt que déçue par l'échec public de Provenge :David Mooney, membre fondateur du corps professoral de la Wyss et professeur de bio-ingénierie de la famille Robert P. Pinkas à SEAS. « Mon laboratoire s'intéresse depuis longtemps aux thérapies cellulaires pour des maladies comme le cancer. Nous avons pensé que le concept d'entraînement du système immunitaire du corps pour lutter contre le cancer était vraiment magnifique. mais nous nous sommes demandé s'il y avait un moyen de le simplifier en déplaçant tout ce processus dans le corps au lieu d'en faire des parties dans un laboratoire, comme la Provence exigée."
Le corps a un terrain d'entraînement naturel sous la forme de ses ganglions lymphatiques, qui abritent des cellules immunitaires appelées cellules dendritiques qui s'activent et initient une réponse immunitaire lorsqu'elles détectent des preuves d'un agent pathogène envahissant dans les vaisseaux lymphatiques. Cellules cancéreuses, cependant, sécrètent des signaux immunosuppresseurs qui peuvent perturber ce processus. Scientifique des matériaux et ingénieur chimiste de formation, Mooney s'est rendu compte que s'il pouvait construire et implanter un ganglion lymphatique artificiel fait d'un matériau distinct du reste du corps (et donc protégé de l'influence du cancer), il pourrait fournir un refuge dans lequel activer les cellules dendritiques, ce qui déclencherait alors l'attaque du système immunitaire contre le cancer.
Son laboratoire a fait exactement cela, créer un vaccin contre le cancer sous la forme d'un disque spongieux de la taille d'un comprimé d'aspirine qui est implanté dans un patient et se biodégrade une fois qu'il a fait son travail. Essentiellement un ganglion lymphatique artificiel, le vaccin contient des signaux qui attirent les cellules dendritiques et les activent avec des protéines trouvées sur les cellules tumorales du patient. Les cellules dendritiques activées voyagent ensuite jusqu'au ganglion lymphatique le plus proche, où ils entraînent d'autres types de cellules immunitaires à reconnaître et à détruire la tumeur. This may provide the additional benefit of protecting against recurrences of the cancer—even in another location—since the trained T-cells can proliferate and circulate through the body looking for the same kind of tumor cells to attack and destroy.
Dramatic responses in cancerous mice that received the vaccine spurred Mooney and his collaborators at the Dana-Farber Cancer Institute (DFCI) to start a phase 1 clinical trial with support from both institutes, to see if it had the same effect in human patients. This kind of study is usually undertaken by hospitals and pharmaceutical companies, but rarely inside academia. In traditional pharmaceutical and biotech environments the process of getting such an innovation into clinical trials usually takes six or seven years, in this case the vaccine was tested in its first patient just three years after initial publication of its development. The results attracted the attention of the drug giant Novartis, which licensed the technology from the Wyss Institute in 2018 and took the reins for future clinical trials, with plans to develop the concept into a treatment for multiple kinds of cancer.
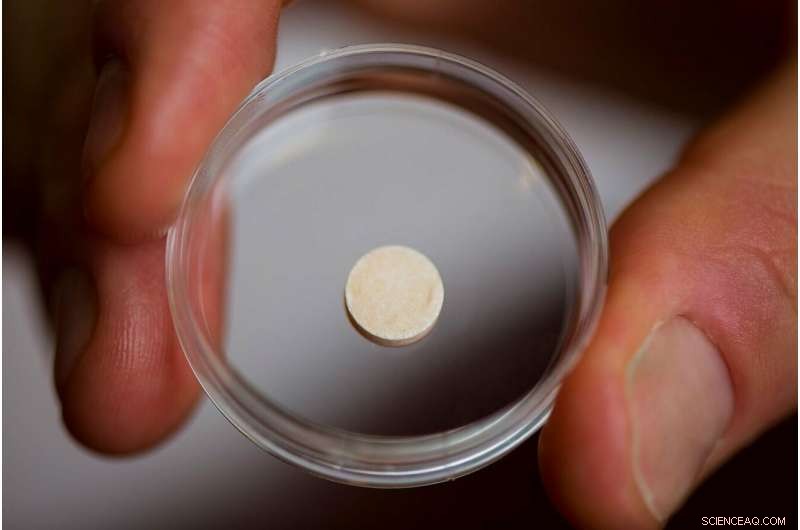
The vaccine is about the size of an aspirin tablet, and is placed inside a patient’s body using a simple incision. It also biodegrades safely, and multiple vaccines can be implanted in the same patient. Credit:Wyss Institute at Harvard University
"The Wyss Institute was just starting, and we knew we wanted to focus on translating discoveries from the lab to the clinic, " said Mooney. "So we saw the cancer vaccine not only as a treatment with real potential to help lots of patients, but also as an opportunity to create a path for moving novel therapies out of academia and into the real world faster. There is no way I could have run a clinical trial out of my laboratory, so being able to build a team inside the Wyss to do the experiments and manufacturing needed for the FDA application, and partnering with DFCI to organize and run the clinical trial, was really what allowed us to get to the point where we're implanting the vaccines in cancer patients so quickly."
One such patient, profiled in a recent Boston Globe article, remains cancer-free nearly two years after being vaccinated for advanced melanoma. But Mooney is not content to rest on his laurels. "Cancer is a complex disease, and it's unlikely there will be a single answer for all people and all kinds of cancer, so we need to keep exploring different approaches, " il a dit.
One of these approaches is a partnership with another Wyss faculty member, William Shih, who has long been interested in how his research on DNA molecules that self-assemble into defined 3-D structures—also known as DNA origami—can improve the precision with which cancer therapy is delivered. Shih and Mooney are working on a joint project to see if DNA origami–based nanostructures can be incorporated into the cancer vaccine to enhance its ability to create a sustained immune response.
"When dendritic cells are activated, either in a lymph node or in the cancer vaccine, they have a decision to make:Do they initiate an antibody response, where antibodies are produced that bind to a specific pathogen and mark [the cancer cells] for destruction, or do they initiate a T-cell response, where they send T cells to destroy the pathogen directly?" explained Shih, a professor of biological chemistry and molecular pharmacology at DFCI and Harvard Medical School (HMS). "We want to nudge them toward the T-cell response, because it's a more effective way to kill cancer cells."
Shih's DNA origami nanostructures take advantage of the fact that DNA is a very stable and predictable compound thanks to the strong bonds between its four chemical bases. By constructing strands of DNA whose sequences of bases along their length are precisely known, Shih and his lab have been able to design 3-D DNA structures that effectively build themselves like automated Lego blocks, and whose properties can be tuned down to the nanoscale.
For the cancer vaccine, Shih's lab has designed a DNA "cask" structure that presents a densely packed, precisely arranged display of ligands, or molecules that bind to other molecules, which are usually found on pathogens like bacteria or viruses and are recognized by the body's immune system as foreign. These ligands essentially produce a danger signal recognized by dendritic cells, and can make them choose to initiate a T-cell immune response more often than an antibody response. "Our initial data suggest that the precise patterning of ligands we're able to achieve with DNA origami make a big difference in activating the dendritic cells the way we want them to be activated, " Shih said. "We have this miracle [vaccine]. Let's make it better."
A Neighborhood Watch for cancer
Immunology is all the rage for treating cancers after they occur, but every cancer arises from what was once a normal cell. What if we could tease out exactly what promotes the development of cancer and find a way to reduce the chances it will form in the first place? That's a tall order, as hundreds of substances are known to cause cancer, hundreds more are suspected but unproven carcinogens, and other factors such as lifestyle and genetics all conspire to damage our DNA.
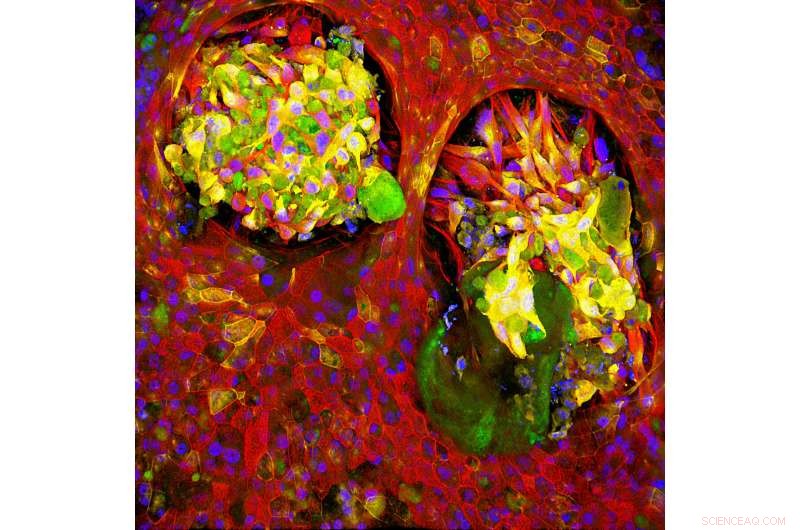
Healthy lung tissue (red) surrounds cells that express markers typically found on both cancerous and healthy cells (green and yellow) in a Lung Cancer Chip, indicating that the relationship between normal and cancerous cells is more complex than originally thought. Credit:Wyss Institute at Harvard University
But some causes play an outsized role in cancer's development, such as chronic inflammation, which is associated with nearly 25 percent of all human cancers. Research being undertaken by the Wyss Institute's founding director, Donald Ingber is now investigating the possibility of treating the inflammation of the connective tissue and blood vessels that surround and support organs (known collectively as the stroma) rather than directly attacking tumors themselves.
"Understanding how stromal tissues can influence the development of cancer has intrigued me personally since the time I was a graduate student, " said Ingber, who is also the Judah Folkman Professor of Vascular Biology at HMS and Boston Children's Hospital and a professor of bioengineering at SEAS. "We and others have shown that changes in the physical structure and composition of the stroma can promote cancer formation and, conversely, that putting cancerous cells into a healthy stromal environment can suppress tumor growth, suggesting that targeting the tumor microenvironment could lead to new cancer-reversal therapies."
Ingber is part of a global research team tackling this problem from multiple angles as part of Cancer Research UK's Grand Challenge, a competition it won earlier this year. Key to the project is Ingber's organ chip technology, which allows researchers to carry out human organ–level experimentation in vitro. Each organ chip is a microfluidic culture device containing hollow microchannels that can be lined with living human epithelial and stromal cells, which experience physical conditions similar to those found in the body, including blood flow, breathing motions in the lung, peristalsis in the intestine, and so forth. The Wyss Institute has created organ chips that faithfully mimic the lung, un rein, intestine, bone marrow, cerveau, and more, allowing researchers to grow tumor cells within the natural microenvironments found in the body and then test treatments without exposing animals or patients to potentially harmful conditions.
"Our organ chips have shown us time and time again that in order for organ cells to function normally, they have to be provided with the right microenvironment, " said Ingber. "For this project, we will build models of different stages of cancer progression using cells isolated from human patients to understand how interactions between stromal cells and organ-lining cells change as inflammation-associated cancers form, as well as develop new ways to combat this response."
By combining organ chips with bioinformatics and machine-learning approaches, the team hopes to identify new stromal-targeted treatments that can restore inflamed tissue to its healthy form, thereby preventing cancer progression, or induce cancerous or precancerous tissues to revert to a more normal state. By studying human cancer progression in vitro, the team also hopes to discover new diagnostics that can be used to identify the small subset of patients with inflammation-associated premalignant conditions, such as Barrett's esophagus or ulcerative colitis, that might progress to cancer.
"Treating cancer is ultimately going to need to be a multifaceted approach, because the disease itself is so multifaceted, " Ingber said. "The Wyss Institute was founded on the basis of bringing people together from different disciplines to tackle big problems in medicine through communication and collaboration among experts with a broad range of different perspectives. Doing that within the Wyss Institute has led to advances like organ chips, and doing that at a larger scale, such as with the Grand Challenge, allows whole institutions to put their resources together and drive real change for millions of patients living with devastating diseases like cancer worldwide."
Whether targeting blood cells, the immune system, or stromal tissue, all of these projects are guided by the principle of using existing biological elements as the basis for new therapies, rather than trying to invent new cures from scratch.
"The human body is a marvel of biological engineering that has been tuned over millions of years to be able to fight off threats and heal itself, " said Ingber. "When we can recognize its inherent abilities and work with them rather than against them, we are taking full advantage of all the experimentation that evolution has already done for us. We believe this type of interdisciplinary, bio-inspired approach can help create more new treatments for cancer and other complicated diseases much more effectively than traditional drug development strategies."
This story is published courtesy of the Harvard Gazette, Harvard University's official newspaper. For additional university news, visit Harvard.edu.